Le défi des groupes contrôles en ostéopathie: comment y parvenir ?
L’ostéopathie est une profession récente qui peine à se faire
reconnaître dans le monde médical. Théorisée par Andrew Taylor
Still, elle se crée à contre-courant de la médecine de l’époque.
De nos jours, la médecine a su évoluer avec l’emergence de
la médecine basée sur les preuves, ou evidence-based medicine (EBM),
en finançant de la recherche pour évaluer rigoureusement
l’efficacité des médicaments.
L’ostéopathie est très appréciée de ses utilisateurs et utilisatrices,
mais une intégration dans le système de santé actuel nécessiterait
une évaluation objective de son efficacité. Il y a eu plusieurs
tentatives d’évaluation, mais il apparaît que celle-ci soit
plus complexe que pour un médicament.
Un document INSERM (Barry & Falissard 20121) cite:
La plupart de ces études présentent de réelles limites méthodologiques (absence d’allocation des traitements en «aveugle», critère d’efficacité subjectif, etc.). Il faut cependant noter la grande difficulté qu’il y a à mener ce type d’évaluation de façon indiscutable.
L’ostéopathie est décrite comme une intervention complexe, c’est-à-dire comportant plusieurs composants. L’évaluation des interventions complexes est particulièrement difficile à mettre en place, mais aussi à comprendre. Par exemple, nous avons tous entendu parler de l’étude “LC ostéo” dont les conclusions ont été discutées dans la presse et par les syndicats. Beaucoup d’ostéopathes ne se retrouvaient pas dans l’intervention évaluée, alors que d’autres estimaient que le groupe contrôle était déjà de l’ostéopathie. Cela a généré beaucoup d’incompréhension.
Est-il possible d’évaluer rigoureusement l’ostéopathie en recherche ? Cette thérapie est-elle la seule face à ce problème ? Devons-nous nous inspirer de la recherche sur les thérapies médicamenteuses pour cela ? Un article publié par David Hohenschurz-Schmidt et coll. nous éclaire sur le sujet.
Le contexte de l’étude
Thérapies non médicamenteuses et non chirurgicales
Sur le plan juridique français, la loi relative aux droits des malades et à la qualité du système de santé du 4 mars 2002 reconnaît le soulagement de la douleur comme un droit fondamental de toute personne. La lutte contre la douleur est également une priorité de santé publique inscrite dans la loi de santé publique de 2004. (DGOS, 2022a2)
Dans le troisième plan quinquennal pour l’amélioration de la prise en chage de la douleur, l’une des priorités souligne la nécessité d’une « meilleure utilisation des traitements médicamenteux et des méthodes non pharmacologiques » (DGOS, 2022b3). La crise des opioïdes met en exergue le besoin de ces dernières.
Les interventions non médicamenteuses et non chirurgicales (INM) comprennent les thérapies cognitives et comportementales (TCC), les exercices, la rééducation, les thérapies manuelles, l’acupuncture, les ultrasons, l’éducation, etc. Les guides de bonne pratique actuels recommandent certaines INM pour la lombalgie commune (HAS, 20194).
Cependant, ces recommandations sont basées sur des preuves de niveau faible ou modéré pour la plupart (Stochkendahl et al., 20185). Cette faible qualité de preuve est due à des lacunes méthodologiques dans les essais cliniques évaluant les INM, notamment sur la mise en aveugle et l’élaboration du groupe contrôle (Lavazza et al., 20216 ; Boutron et al., 20047).
Les INM sont considérées, pour beaucoup, comme des interventions dites “complexes”. Les interventions complexes sont décrites comme des interventions qui contiennent plusieurs composants. Ce qui rend une intervention complexe, c’est le nombre de composants dans l’intervention, le comportement demandé à ceux qui délivrent ou qui reçoivent cette intervention, le degré de flexibilité ou l’adaptation de l’intervention à l’individu qui la reçoit (Craig et al., 20088). Ainsi, évaluer une intervention complexe implique une évaluation complexe de son efficacité. Il faut faire un choix entre un idéal méthodologique assez éloigné de la pratique quotidienne et la réalité locale de faisabilité, plus ressemblante à ce que les patients verront réellement, mais plus biaisée et donc moins fiable (Ninot, 2013).
Placebo / Effets contextuels
Dans les essais randomisés, les chercheurs différencient efficacy de effectiveness. Ce sont deux termes à ne pas confondre car le terme efficacy désigne la supériorité à un placebo, alors que le terme effectiveness désigne l’effet global d’un traitement (souvent utilisé pour comparer deux interventions différentes).
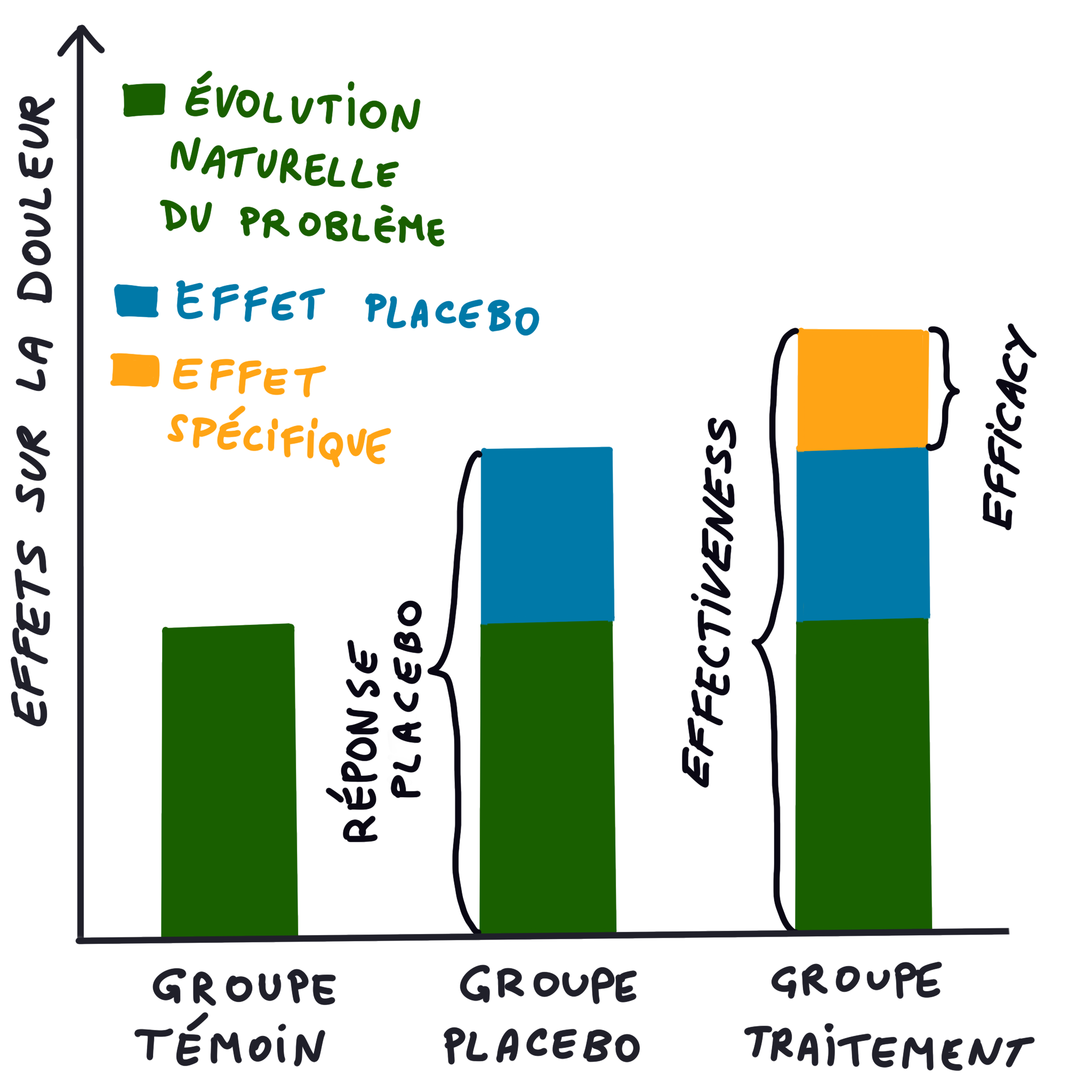
Dans une démarche d’évaluation de l’efficacité (efficacy) d’une thérapie, il faut déterminer si cette thérapie est plus favorable pour le patient que s’il n’en prenait pas (évolution naturelle de la maladie). Aussi, il faut savoir si l’intervention proposée est plus efficace qu’un placebo.
Les effets placebo et nocebo désignent les effets bénéfiques ou indésirables qui se produisent dans des contextes médicaux cliniques ou de laboratoire, respectivement, après l’administration d’un traitement inerte ou dans le cadre de traitements actifs, en raison de mécanismes tels que les attentes du patient.
La recherche actuelle intègre à la fois l’étude des réponses placebo et nocebo en tant que résultat des essais cliniques et l’étude des effets placebo et nocebo et de leurs mécanismes psychologiques et neurobiologiques dans divers contextes cliniques (Evers et al., 20189)
Les difficultés d’évaluation des interventions complexes
Et c’est là que réside la difficulté à évaluer les interventions complexes: est-il vraiment pertinent de comparer la thérapie manuelle à la prise d’une gélule sans principe actif ? Le groupe contrôle sera-t-il dénué d’effets spécifiques si l’on touche le patient ?
L’effet placebo n’est pas immuable: il varie en fonction d’un certain nombre de facteurs inhérents à l’intervention proposée. Pour les interventions complexes, on parle beaucoup d’effets contextuels, ceux-ci peuvent être responsables de plus de 50% de l’effet de la thérapie (Hafliðadóttir et al., 202110).
Ainsi, le groupe contrôle doit prendre en compte tous ces paramètres qui composent les effets contextuels, notamment les attentes du patient qui sont centrales dans l’effet placebo (Vase & Wartolowska., 201911). Il est donc difficile de maintenir des attentes similaires dans les deux groupes, si l’intervention dite placebo n’est pas convaincante, mais aussi si le praticien n’est pas convaincant. En effet, la mise en aveugle du praticien est problématique, notamment en thérapie manuelle, puisqu’il/elle est le vecteur de cette thérapie.
L’étude
En 2022, David Hohenschurz-Schmidt et coll. publient deux articles (Hohenschurz-Schmidt et al., 2022a12; Hohenschurz-Schmidt et al., 2022b13) sur les méthodes utilisées dans les essais randomisés contrôlés (ERC) étudiant l’efficacité (efficacy) des INM sur la douleur. Le premier est une revue systématique de la littérature pour identifier les différentes méthodes utilisées, le deuxième est une méta-analyse visant à déterminer l’impact de ces méthodes sur les résultats des ERC.
Revue systématique
Une revue systématique de la littérature (RS) est une synthèse des connaissances sur un sujet, faite de manière rigoureuse et non orientée (tous les articles sur le sujet sont inclus afin de limiter les biais). Elle doit être structurée et reproductible.
Cette RS inclut 194 ERC, de 2008 à 2021, avec des populations douloureuses (sauf douleur expérimentale), comparant un groupe INM avec un groupe placebo. Les auteurs ont rassemblé les informations nécessaires de chaque ERC afin de les présenter et comparer par thérapie.
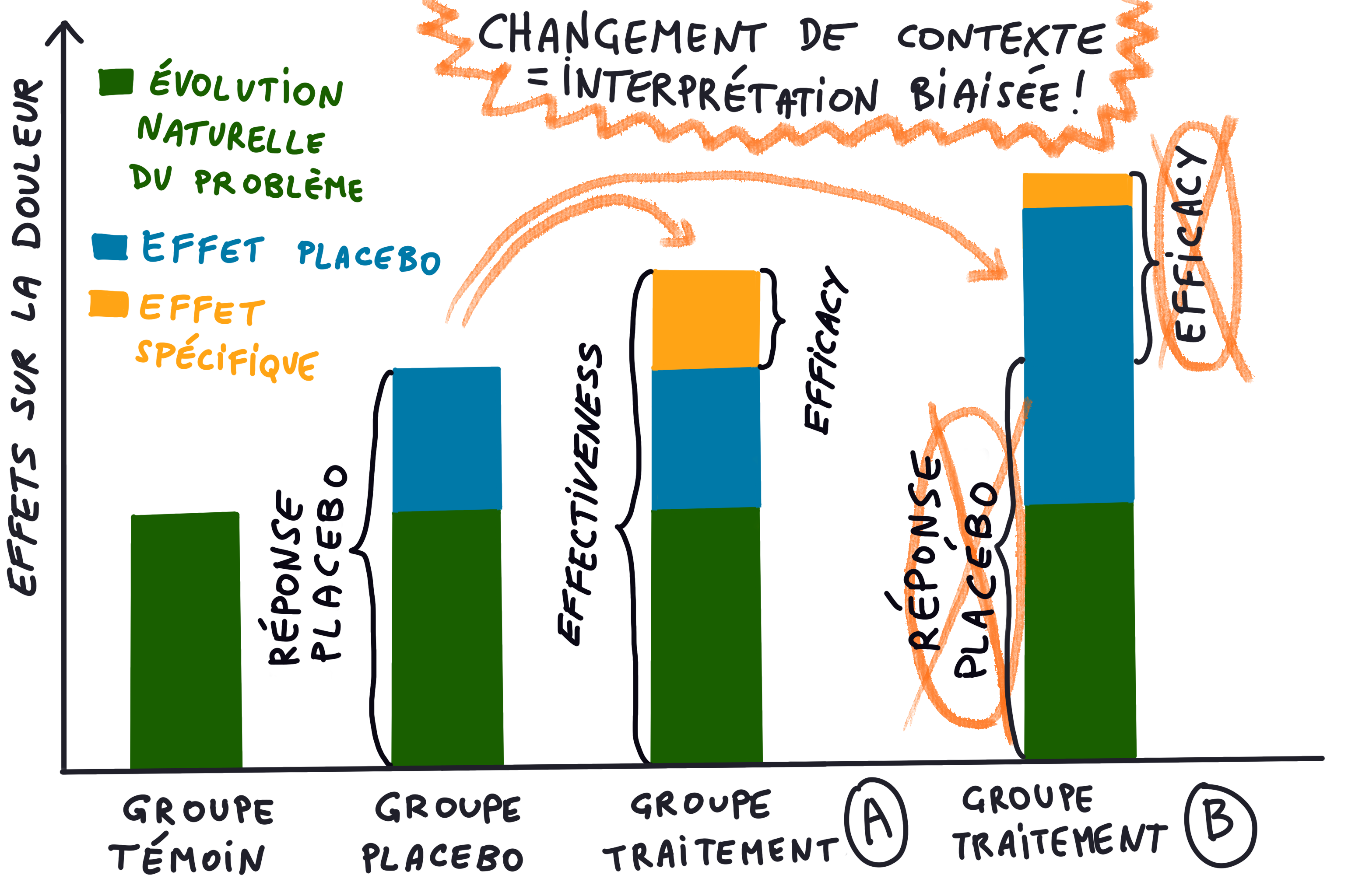
Cette revue démontre que les interventions «contrôle» à haute similitude sont réalisables, fournissant probablement plus d’informations sur l’efficacité et le mécanisme du traitement que les traitements de contrôle actifs peu ressemblants tels que l’éducation, la relaxation ou l’exercice.
Le fait d’appeler les interventions de contrôle «sham» plutôt que «placebo» témoigne qu’elles peuvent ne pas être aussi clairement «inertes» qu’une gélule de sucre. Néanmoins, la question demeure de savoir si les tailles d’effet attendues dans la recherche en pharmacothérapie peuvent être exigées de manière réaliste des ERC contrôlés par «sham» des interventions de PPS, étant donné les effets potentiellement considérables produits par ces comparateurs complexes.
Ce qui constitue une intervention de contrôle appropriée peut être informé par la recherche sur le placebo et peut dépendre des objectifs de l’essai :
- Si le but est de créer des niveaux similaires d’attentes de bénéfices de la part des patients, alors les études doivent explorer si cela peut être réalisé avec des contrôles très différents ou même des conceptions sans mise en aveugle.
- Si l’objectif est de contrôler les effets de contexte ou d’étudier les mécanismes de traitement, une intervention factice mais très similaire serait probablement bénéfique. L’aveuglement à l’allocation fictive seule peut également être réalisé avec des interventions très dissimilaires mais également crédibles. Mais cette approche n’est pas fiable et la mise en aveugle est probablement facilitée par la similitude des interventions.
Imaginons que nous souhaitons évaluer l’efficacité de l’ostéopathie: il est d’abord opportun de se demander quelle partie de l’intervention nous souhaitons évaluer (communication, une technique en particulier, un enchaînement de techniques, ou encore un traitement sur mesure…). La question qui se posera sera donc: la partie du traitement choisie est-elle supérieure à l’effet placebo? Ainsi, il conviendra d’élaborer un «sham» qui sera identique en tous points à l’intervention, sauf sur l’aspect voulu.
L’étude “LC OSTEO” (Nguyen et al 202114) est un excellent exemple de rigueur méthodologique sur l’évaluation de l’efficacité d’une prise en charge manuelle chez des patients présentant une lombalgie chronique ou sub-aigüe: seule l’application des techniques manuelles change entre les patients du groupe contrôle et celui de l’intervention. Le contexte, lui, reste identique : même lieu, même contact avec le praticien et donc même attente du traitement de la part du patient. Cet essai randomisé évalue donc uniquement l’efficacité d’un choix de techniques ostéopathiques, dans une population bien précise. L’effet démontré est significativement supérieur au placebo mais non cliniquement pertinent.
Dans l’ensemble, ces résultats attirent l’attention sur la nécessité de fournir une structure méthodologique sur la conception des interventions de contrôle et les méthodes d’aveuglement dans les ECR évaluant l’efficacité, en s’appuyant sur les pratiques actuelles et les défis communs dans le domaine de la recherche sur les interventions psychologiques et physiques.
Méta-analyse
Le deuxième article est une méta-analyse (MA). Une MA est le plus haut niveau de preuve scientifique. C’est une synthèse statistique des études incluses dans une RS.
Ici, les études incluses sont les mêmes que celles de la RS, mais les statistiques sont différentes.
Après analyse de ces 194 publications, il semble que l’effet des interventions «contrôle» soient modérés sur la douleur, avec beaucoup d’hétérogénéité entre les études. Une partie de cette hétérogénéité s’explique par des différences de similarité entre les groupes. Ces résultats montrent l'importance capitale de la similarité entre les interventions expérimentales et celles du groupe contrôle dans les essais d’efficacité. Ils fournissent en outre des preuves quantitatives que la ressemblance de certaines caractéristiques peut être particulièrement influente. Plusieurs caractéristiques ont été identifiées:
- Le nombre de séances de traitement,
- Le mode d’application,
- L’individualisation de l’intervention,
- Le contrôle de la fidélité et l’environnement de traitement.
Les différences entre ces facteurs et plusieurs autres, parfois spécifiques à une thérapie, peuvent conduire à des différences dans les effets contextuels et donc à des résultats d’essais biaisés. Outre l’impact sur les résultats liés à la douleur, de telles différences peuvent compromettre l’aveuglement des participants et favoriser une perte de suivi chez les participants du groupe contrôle.
Conclusion et recherche à venir
En conclusion, les méthodes en recherche sont capitales pour une meilleure compréhension des INM et de leurs effets. L’ostéopathie est une thérapie qui peut être évaluée, à condition que ce soit fait dans de bonnes conditions.
Quelques questions à se poser en lisant un essai randomisé:
- Le but de l’étude est-il d’évaluer l’efficacité par rapport au placebo (efficacy) ou l’efficacité globale (effectiveness) ?
- Si on parle d’efficacy, le nombre de séances de traitement est-il le même dans les deux groupes ? Le contexte est-il similaire ? Le niveau d’individualisation est-il le même ?
- Auriez-vous pensé de l’intervention «sham» qu’elle soit réelle ?
- Mettez-vous à la place des participants 😉 !
Ces articles donnent une vue d’ensemble sur ce qui se fait en recherche actuellement et soulignent la nécessité d’une méthodologie rigoureuse lors de la conception des ERC. Cette rigueur peut et doit prendre en compte les individus dans leur entièreté biopsychosociale, pas uniquement la foule dans sa globalité. Ces innovations méthodologiques permettent à la recherche d’évoluer, mais aussi aux cliniciens d’évoluer dans leur pratique quotidienne. Il est important de comprendre ces enjeux méthodologiques afin de mieux saisir le message d’un article scientifique, d’être plus pertinent face à un patient lorsque la problématique a été évaluée de cette manière, mais aussi de montrer que notre belle profession sait évoluer et faire face à ces nouveaux défis.
Prochainement, une étude regroupant plusieurs experts dans le domaine sera publiée afin de donner des recommandations sur l’élaboration de groupe contrôle et la mise en aveugle dans ce type d’ERC.
Notes
-
Barry, C. & Falissard, B., 2012. Évaluation De L’efficacité De La Pratique De L’ostéopathie. ↩︎
-
Direction générale de l’offre de soins (DGOS), 2022. La Douleur. Disponible à l’adresse: https://solidarites-sante.gouv.fr/soins-et-maladies/prises-en-charge-specialisees/douleur/article/la-douleur [Consulté le 21 Septembre 2022]. ↩︎
-
Direction générale de l’offre de soins (DGOS), 2022. Douleur : L’action Des Pouvoirs Publics. Disponible à l’adresse: https://solidarites-sante.gouv.fr/soins-et-maladies/prises-en-charge-specialisees/douleur/article/douleur-l-action-des-pouvoirs-publics [Consulté le 21 Septembre 2022]. ↩︎
-
Haute Autorité de Santé (HAS), 2019. Prise En Charge Du Patient Présentant Une Lombalgie Commune. Disponible à l’adresse: https://www.has-sante.fr/jcms/c_2961499/fr/prise-en-charge-du-patient-presentant-une-lombalgie-commune#toc_1_8 [Consulté le 21 Septembre 2022]. ↩︎
-
Stochkendahl, M.J., Kjaer, P., Hartvigsen, J., Kongsted, A., Aaboe, J., Andersen, Margrethe, et al., 2018. National Clinical Guidelines For Non-Surgical Treatment Of Patients With Recent Onset Low Back Pain Or Lumbar Radiculopathy. European Spine Journal, 27(1), pp.60–75. ↩︎
-
Lavazza, C., Galli, M., Abenavoli, A. & Maggiani, A., Sham Treatment Effects In Manual Therapy Trials On Back Pain Patients: A Systematic Review And Pairwise Meta-Analysis. BMJ Open, 11(5). ↩︎
-
Boutron, I., Tubach, F., Giraudeau, B. & Ravaud, P., Blinding Was Judged More Difficult To Achieve And Maintain In Nonpharmacologic Than Pharmacologic Trials. Journal Of Clinical Epidemiology, 57(6), pp.543–550. ↩︎
-
Craig, P., Dieppe, P., Macintyre, S., Mitchie, S., Nazareth, I. & Petticrew, M., 2008. Developing And Evaluating Complex Interventions: The New Medical Research Council Guidance. Bmj, 337(7676), pp.979–983. ↩︎
-
Evers, A.W.M., Colloca, L., Blease, C., Annoni, M., Atlas, L.Y., Benedetti, F., et al., 2018. Implications Of Placebo And Nocebo Effects For Clinical Practice: Expert Consensus. Psychotherapy And Psychosomatics, pp.204–210. ↩︎
-
Hafliðadóttir, S.H., Juhl, C.B., Nielsen, S.M., Henriksen, M., Harris, I.A., Bliddal, H., et al., 2021. Placebo Response And Effect In Randomized 2022. Clinical Trials: Meta-Research With Focus On 2023. Contextual Effects. Trials, 22(1), pp.1–15. ↩︎
-
Vase, L. & Wartolowska, K., 2019. Pain, Placebo, And Test Of Treatment Efficacy: A Narrative Review. British Journal Of Anaesthesia, 123(2), pp.e254–e262. ↩︎
-
Hohenschurz-Schmidt, D., Draper-Rodi, D.J., Vase, P.L., Scott, D.W., McGregor, P.A., Soliman, D.N., et al., 2022. Blinding And Sham Control Methods In Trials Of Physical, Psychological, And Self-Management Interventions For Pain (Article I): A Systematic Review And Description Of Methods, ↩︎
-
Hohenschurz-Schmidt, D., Draper-Rodi, D.J., Vase, P.L., Scott, D.W., McGregor, P.A., Soliman, D.N., et al., 2022. Blinding And Sham Control Methods In Trials Of Physical, Psychological, And Self-Management Interventions For Pain (Article II): A Meta-Analysis Relating Methods To Trial Results, ↩︎
-
Nguyen, C., Boutron, I., Zegarra-Parodi, R., Baron, G., Alami, S., Sanchez, K., et al., 2021. Effect Of Osteopathic Manipulative Treatment Vs Sham Treatment On Activity Limitations In Patients With Nonspecific Subacute And Chronic Low Back Pain: A Randomized Clinical Trial. JAMA Internal Medicine, 181(5), pp.620–630 ↩︎
Restons en contact
Rejoignez-nous pour faire évoluer l'ostéopathie par la diffusion de bonnes pratiques, la recherche clinique et la pratique éclairée par les preuves.